Дефицит железа без анемии. Железодефицитная анемия — причины. Диета при железодефицитной анемии у взрослых и детей
Железодефицитная анемия - наиболее распространенный вид малокровия. По разным данным на него приходится от 80 до 90% всех анемий. Медицинские наблюдения говорят, что 30% взрослых людей имеют недостаток железа. У пожилых - 60%. Болезнь более распространена среди женского населения.
В Международной классификации болезней (МКБ-10) железодефицитную анемию можно найти в классе «Болезни крови… Анемии, связанные с питанием». Присвоенные коды предусматривают:
- вторичную форму анемии из-за хронической кровопотери (D 50.0);
- другие виды, в том числе неуточненные (D 50.8 и D 50.9).
Клинические классификации более удобны для понимания механизма заболевания и выбора лечения.
Почему недостаток железа вызывает заболевание
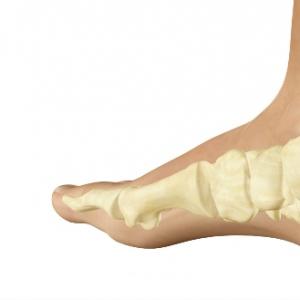
Установлено, что механизм заболевания связан с дефицитом минерала железа в крови. Его роль трудно преувеличить. Ведь из всего количества 70% непосредственно заняты в построении гемоглобина. Это значит, что железо - незаменимый материал для удержания эритроцитами молекул кислорода и последующего процесса переноса от легочных пузырьков в ткани.
Любой вариант недостатка железа приводит к снижению синтеза гемоглобина и кислородному голоданию всего организма.
Другие механизмы, влияющие на уровень железа
Важно не только поступление минерала с пищей (в организме железо не вырабатывается), но и правильный процесс его усвоения и переноса.
За всасывание молекул железа из 12-перстной кишки отвечает специальный белок (трансферрин). Он доставляет Fe в костный мозг, где синтезируются эритроциты. Организм образует «склад» в печеночных клетках для быстрого восполнения в случае острого недостатка. Запасы хранятся в виде гемосидерина.
Запасы и потери
Если разложить все железосодержащие формы по частям, то получится следующее:
- 2/3 приходится на гемоглобин;
- на запасы в печени, селезенке и костном мозге в виде гемосидерина - 1 г;
- на транспортную форму (сывороточное железо) - 30,4 ммоль/л;
- на дыхательный фермент цитохромоксидазу - 0,3 г.
Накопление начинается во внутриутробном периоде. Плод забирает часть железа у материнского организма. Анемия матери опасна для формирования и закладки внутренних органов у ребенка. А после рождения малыш должен получать его только с пищей.
Слева показан эритроцит с молекулами гемоглобина, присоединяющий кислород из легких, далее он в связанном состоянии и переносит кислород в клетки
Выведение излишков минерала происходит с мочой, калом, через потовые железы. У женщин с подросткового возраста до климактерического периода есть еще путь менструальных кровотечений.
В сутки выводится около 2 г железа, значит поступать с пищей должно не меньшее количество.
От правильного функционирования этого механизма зависит поддержание нужного баланса для обеспечения тканевого дыхания.
Причины возникновения анемии
Причины железодефицитной анемии упрощенно можно представить следующим образом:
- недостаток поступления железа;
- повышенный вывод;
- некомпенсированный расход;
- затрудненный перенос из кишечника в органы кроветворения.
Повышенный расход образуется:
- при большой физической нагрузке у спортсменов, при усиленных тренировках;
- у беременных женщин, в период лактации;
- при обильном потоотделении в жару, высокой лихорадке.
Нормы в 2 г становится недостаточно.
Заболевания кишечника, связанные с поносами и нарушенной всасываемостью, способствуют недостатку усвоения железа из пищи. Подобные осложнения разной степени тяжести ожидаемы после операций удаления части желудка, двенадцатиперстной кишки. Потому что именно в желудке и 12-перстной кишке происходит соединение железа с соляной кислотой и связывание его белком-переносчиком трансферрином. Значительное влияние оказывает состояние поджелудочной железы. При панкреатитах функция всасывания нарушается.
Виды хронической кровопотери
Наиболее распространенной причиной считается хроническая кровопотеря. Она сначала протекает скрытно (латентный период), затем вызывает клинические признаки. Источниками подобной кровопотери являются:
- желудок и кишечник (язвенная болезнь, некротический колит, анальные трещины, варикозные вены пищевода и геморрой, злокачественные опухоли);
- заболевание половых органов у женщин (дисфункциональные маточные кровотечения, опухоли матки, эндометриоз);
- длительное кровохарканье (туберкулез легких, злокачественная опухоль в легочной ткани или бронхах, бронхоэктазы);
- кровь в моче (мочекаменная болезнь, поликистоз почек, злокачественная опухоль, полипы);
- частые носовые кровотечения (при гипертонии, сосудистой патологии).
Другие причины
Недостаточное поступление с пищей – наиболее частая причина развития железодефицитной анемии в детском и подростковом периоде, у вегетарианцев, у лиц, принуждающих себя к полуголодным диетам.
Выявлены генетические последствия для родившихся девочек от матерей, имевших анемию во время беременности: у девочек возможны ранние проявления железодефицитного состояния.
При длительных хронических инфекциях (туберкулез, сепсис, бруцеллез) молекулы железа захватываются клетками иммунитета, а в крови обнаруживается недостаток.
Симптомы
Железодефицитная анемия никак не проявляется при начальном латентном течении заболевания. Клинические симптомы маскируются разными другими состояниями и не вызывают подозрений у пациента.
Наиболее часто «задним числом» обнаруживаются:
- нарастающая слабость,
- головокружения,
- повышенная утомляемость,
- головные боли.
Эти проявления беспокоят при физической нагрузке, нервном напряжении.

Сонливость наступает даже при нормальном ночном сне
Более выражена симптоматика основного заболевания, способствующего анемии.
В дальнейшем состояние утяжеляется: появляется сонливость, нарушение трудоспособности, шум в голове, бледность кожи. С такими жалобами пациенты вынуждены обратиться к врачу.
Диагностика железодефицитных состояний
Для точной диагностики анемии врач должен сопоставить клинические симптомы с показателями крови.
Общий анализ крови выявляет сниженный уровень эритроцитов, низкий цветной показатель, недостаточное содержание гемоглобина.
- Определяется численность эритроцитов у женщин менее 3,7 x 10¹² /л, у мужчин менее 4,0 x 10¹² /л.
- Цветной показатель - условное расчетное содержание гемоглобина в одном эритроците, говорит о полноценности синтезированных клеток крови. В норме показатель составляет 0,85 – 1,05. В зависимости от его величины, анемии различают на нормохромную, гиперхромную (насыщенность превышает 1,05) и гипохромную (показатель ниже 0,85 говорит о «некачественных» эритроцитах).
- Допускается нижний уровень гемоглобина для мужчин 130 г/л, для женщин 120 г/л.
Концентрация железа в сыворотке крови определяется биохимическими методами - нижней нормальной границей служит 12 – 32 мкмоль/л для мужчин, 10 – 30 для женщин.
Способность трансферрина связывать и переносить железо называют железосвязывающей функцией сыворотки крови. В норме она составляет у мужчин 54 – 72 мкмоль/л, у женщин - 45 – 63. При железодефицитных состояниях показатель возрастает.
Уровень ферритина крови (белок, превращающий железо из двухвалентного в нерастворимое трехвалентное, которое в дальнейшем накапливается) показывает правильность процесса усвоения железа, способность организма к накоплению. Его норма - 12 – 300 нг/мл для мужчин и 12 – 150 для женщин. При анемии он снижается даже в легкой степени заболевания.
Для полной диагностики важны все показатели.
Как определяется степень тяжести заболевания
Определение степени клинических проявлений необходимо для решения вопроса о лечении, выбора препарата, способа введения. Наиболее простая классификация анемии по уровню гемоглобина.
Выделяют 3 степени тяжести:
- при легкой показатель гемоглобина снижен, но остается около 90 г/л;
- при средней гемоглобин держится в границах от 90 до 70 г/л;
- при тяжелой гемоглобин составляет меньше 70 г/л.
Другой вариант учитывает клинические проявления анемии:
- первая степень - клинические симптомы отсутствуют;
- вторая степень - умеренно выражены слабость, головокружение;
- третья - имеются все клинические симптомы анемии, нарушена трудоспособность;
- четвертая - представляет собой тяжелое состояние прекомы;
- пятая - носит название «анемическая кома», длится несколько часов и приводит к летальному исходу.
Как лечить анемию диетой
Легкую форму дефицита железа можно лечить специальной диетой при условии отсутствия поражения желудка, кишечника, поджелудочной железы.
При этом важно учитывать, что железо из белков и жиров пищи усваивается лишь на 1/4 - 1/3 часть, а из фруктово-овощного состава - на 80%. Оказалось, значительную роль играют витамины, которых в овощах и фруктах больше, чем в мясе. Особо важное значение придается содержанию в продуктах витаминов группы В и фолиевой кислоты, витамина С.

Полезно для повышения содержания железа в крови
Добавить витамин С можно за счет смородины, цитрусовых, щавеля, капусты.
Во всех случаях лечение железодефицитной анемии назначает врач после оценки показателей крови и состояния внутренних органов.
Лекарственная терапия
Современная терапия препаратами железа проводится, начиная со второй степени железодефицитной анемии. Лекарства должны соответствовать требованиям по компенсации и восстановлению кроветворения. Лечение препаратами железа применяется, когда одной диетой этого достичь невозможно.
Учитывая то, что главным способом усвоения железа является поступление через кишечник, преимущества в терапии отдаются таблеткам. Результативность внутримышечного введения ниже, чем при приеме таблетированных препаратов. При лечении препаратами в инъекциях чаще обнаруживаются побочные нежелательные эффекты.

Лучше всего применять препараты в форме капсул, защищающих слизистую желудка
Для терапевтического воздействия достаточно от 80 до 160 мг железа в чистом виде (320 мг сульфата). Контроль за дозировкой проводится врачом.
Все лекарства делят на препараты двухвалентного железа и трехвалентного. Их отличия требуют дополнить лечение в первом случае витамином С, во втором - аминокислотами.
Популярные препараты двухвалентного железа:
- Сорбифер дурулес,
- Тардиферрон Феррофольгамма,
- Ферретаб,
- Актиферрин,
- Тотема,
- Гемофер пролонгатум (сульфат).
Лекарства из трехвалентного железа:
- Мальтофер,
- Биофер,
- Феррум лек,
- Ферлатум,
- Венофер,
- Космофер
- Аргеферр.
При беременности и в период лактации лечение обязательно согласовывается с гинекологом и педиатром.
Побочное действие препаратов проявляется в:
- болях в эпигастральной области, длительных запорах;
- темном налете на зубах после приема таблеток или сиропа;
- аллергических реакциях.

Отвар крапивы можно пить с медом
Народные средства можно использовать в дополнении к общему комплексу лечения.
- В домашних условиях можно приготовить и смешать в равных объемах соки свеклы, редьки и моркови. Рекомендовано принимать по столовой ложке до еды курсом 3 месяца.
- Отвар шиповника, клевера настаивается после получасового кипячения. Можно пить вместо чая.
- Крапиву отваривают одну или в сочетании с корнями одуванчика и цветами тысячелистника. Для вкуса можно добавить немного меда.
- Тертый хрен с медом рекомендован для беременных по чайной ложке перед едой.
- Заготовленная черная смородина с сахаром позволит уберечь всю семью от анемии.
Для применения этих способов существует одно противопоказание: аллергическая реакция на компоненты.
Профилактика железодефицитной анемии требует соблюдения баланса в питании. Никакие диеты нельзя применять без потерь для организма. Увлечение вегетарианством, голоданием может вызвать выраженную патологию. На фоне переедания мяса и отсутствия в пище фруктов и овощей тоже невозможно сохранить здоровье.
Особое значение имеет диагностика и лечение хронических кровотечений (носовых, геморроидальных, менструальных). Воспитание мальчиков и девочек не должно строиться на «стыдных» болезнях. Во взрослом состоянии мы имеем мужчин, категорически отказывающихся от осмотра проктолога и поступающих на госпитализацию в неоперабельной форме рака, и женщин, доводящих себя диетами до полной анорексии. Не упускайте возможность вовремя восполнить дефицит железа и вернуть здоровье.
Анемия – это состояние организма, в котором он испытывает нехватку эритроцитов. Изменение их нормы в крови вызывает слабость, головокружение, общее ослабление иммунной системы. В таком состоянии человек не может бороться с обострением хронических заболеваний или вирусной инфекцией.
Хроническая железодефицитная анемия (код по МКБ-10 D50) развивается на фоне хронической нехватки железа в теле человека. Это приводит к резкому уменьшению размеров и количества красных кровяных телец – эритроцитов в крови. Этот вид анемии составляет 90% от всех зарегистрированных случаев болезни. Суточная потребность человека в железе составляет около 4 г.
Различают три стадии железодефицитной анемии:
- предлатентный дефицит железа – это анемия лёгкой степени тяжести;
- латентный дефицит микроэлемента – анемия средней степени;
- железодефицитная анемия – заболевание тяжёлой степени.
Латентный недостаток железа вызывается уменьшением его содержания в разных органах человеческого тела: печени, костном мозге или селезёнке. Резкое уменьшение этого элемента сокращает уровень ферритина в крови, что приводит к снижению гемоглобина. Таким образом, низкие показатели гемоглобина в данном случае вторичное явление. Общий анализ крови может показывать норму по гемоглобину крови. В клинической практике используются дополнительные анализы на уровень ферритина и трансферрина.
При железодефицитной анемии происходит снижение сывороточного железа в крови, что приводит к резкому понижению гемоглобина и развитию анемии, вследствие чего возникает нарушение в работе других органов. В зависимости от степени дефицита железа различают три состояния.
Этиология
Факторы этиологии возникновения железодефицитной анемии объединяет одно – понижение фона железа в тканях и крови.
Причины уменьшения количества железа в организме:
- Неправильное питание. С едой организм не получает необходимое количество железа для нормального функционирования.
- Снижение аппетита и связанное с ним уменьшение потребляемой пищи.
- Заболевания желудочно- кишечного тракта, которые приводят к нарушению нормального всасывания железа через слизистые ткани.
- Нарушение баланса между поступлением и использованием железа вследствие резкого увеличения потребности.
- Кровопотери явного характера вследствие травм или скрытые внутренние кровотечения как результат других заболеваний.
Больные железодефицитной анемией отмечают в состоянии общую слабость, проблемы с концентрацией внимания и сонливость. Заметно снижается уровень жизненной активности. Недостаток железа проявляется в аномальной бледности кожи, ногтевых пластин, губ и языка. Характерным признаком анемии является ломкость ногтей, их способность к расслаиванию.
Формы железодефицитной анемии
ЖДА – железодефицитная анемия – классифицируется по нескольким показателям:
По этиологии:
- хроническая форма постгеморрагической анемии;
- ЖДА в результате перерасхода железа организмом;
- ЖДА по результатам врождённого дефицита железа у новорожденных;
- алиментарная ЖДА;
- ЖДА по причине нарушения процесса всасывания в кишечнике;
- при нарушении транспорта железа.
По стадии развития заболевания:
- латентная анемия;
- железодефицитная анемия с явной клиникой.
По степени тяжести протекания болезни:
- лёгкая форма (гемоглобин 90-120 г/л);
- средней тяжести (гемоглобин 70-90 г/л);
- тяжёлая форма анемии (гемоглобин меньше 70 г/л).
Железодефицитная анемия тяжелой степени
Самый сложный случай в клинической практике – это восстановление баланса железа при скрытой железодефицитной анемии. В этом случае обязательно установление причины возникновения анемии. Без её устранения, при постоянной потере железа, невозможно восстановить баланс даже лекарственными препаратами. Показатели гемоглобина в общем анализе крови меньше 70 г/л.
При лечении железодефицитной анемии этой степени тяжести в комплексе с диетой назначается внутривенное введение препаратов железа. Уровень гемоглобина контролируется с определённой периодичностью, до полного устранения проблемы дефицита железа.
Железодефицитная анемия средней тяжести
Этот этап протекания болезни сложно поддаётся диагностике. Железодефицитная анемия средней степени тяжести может показывать норму гемоглобина в крови, но наличие железа в остальных органах и тканях недостаточное. Установить такую степень можно с помощью дополнительных анализов крови на ферритин и трансферрин. Показатели гемоглобина в общем анализе крови 70-90 г/л.
Лечение на этой стадии проходит с помощью диеты и введения в рацион мультивитаминных комплексов. Для взрослых людей врачи рекомендуют принимать с пищей БАДы, содержащие железо. Но для детей и беременных женщин возможно назначение лекарств: препаратов железа в таблетках или капсулах. Приём лекарства проводится за час до еды или не менее двух часов после приёма пищи.

Железодефицитная анемия легкой степени
Эта степень заболевания называется латентной железодефицитной анемией. Уровень железа по показателям крови находится в норме (80-120 г/л), но его поступление в сутки меньше, чем потребление. Начинается процесс формирования дефицита железа.
Железодефицитная анемия лёгкой степени поддаётся терапии с помощью продуктов питания. Достаточно пересмотреть ежедневный рацион. Ввести в него продукты, содержащие в составе этот микроэлемент:
- морская капуста – 20 мг;
- курага – 16 мг;
- петрушка – 11 мг;
- свёкла – 8 мг;
- мясо белой птицы – 5 мг.
Кроме питания в комплексной терапии используются отвары трав: дягиля, тысячелистника и черники.
При определении диагноза «хроническая железодефицитная анемия» не стоит рассчитывать на быстрое выздоровление, поскольку процесс возникновения каждого вида железодефицитной анемии занимал продолжительное время. Можно добиться быстрого исчезновения явных симптомов болезни, но на восстановление баланса железа в крови и других органах потребуется до 2-3 месяцев.
От гемоглобина зависит поступление кислорода в клетки, скорость образования энергии и обменных процессов, защита от разрушительных свободных радикалов, работа иммунной системы, нейронов головного мозга. Самая высокая потребность в регулярном поступлении железа отмечается в такие периоды: новорожденные (особенно недоношенные); дети до 3 лет и подростки; женщины репродуктивного возраста из за менструаций; беременные и кормящие.
Анемией называется снижение содержание гемоглобина и эритроцитов в крови. Причины развития железодефицитной анемии связаны с регулярными кровопотерями, нарушением всасывания железа при заболеваниях желудка и кишечника.
Для нормального функционирования организма нужно ежедневное поступление 2-2,5 мг микроэлемента. При этом важно, чтобы железо было в усваиваемой форме, так называемое гемовое. Такой вид содержат мясные продукты и печень. Из растительной пищи оно также может поступать в кровь, но только при наличии достаточного содержания аскорбиновой кислоты. При несбалансированном питании, а также у вегетарианцев и веганов необходим приема железа в составах витаминных комплексов или железосодержащих препаратов.
можно разделить на гипоксические (дефицит кислорода), обменные (нарушения всасываемости) и астенические (общая слабость). При астения больные анемий склонны к раздражительности, быстрой утомляемости, перепадам настроения. Нередко снижается память, обучаемость, способность к концентрации внимания.
Выраженность признаков не всегда отражает степень дефицита железа, а больше зависит от возрастных особенностей организма и продолжительности болезни. Хроническая железодефицитная анемия появляется при наличии постоянного очага кровотечения.
Согласно статистическим данным, скрытый дефицит железа имеется у каждого третьего человека . Лабораторным признаком является уменьшение концентрации ферритина крови при нормальных показателях гемоглобина и эритроцитов, содержания сывороточного железа. Поэтому пациентам из групп риска недостаточно провести общий анализ крови , а требуется полное гематологическое обследование.
Нужно провести общий и биохимический анализ крови . Диагноз считается подтвержденным при таких изменениях: снижен гемоглобин и цветовой показатель; низкий уровень эритроцитов, имеются уменьшенные клетки и разной формы; сывороточное железо, и насыщение трансферрина железом ниже нормы; общая железосвязывающая способность сыворотки выше 60 мкмоль/л.
Обязательно должен быть найден источник кровотечений . Для этого назначают: рентгенографию желудка; гастроскопию, колоноскопию и ректороманоскопию; анализ кала на скрытую кровь и яйца глист; УЗИ брюшной полости; гинекологическое обследование; пункцию костного мозга.
Лечение направлено на увеличение его поступления с пищей (красное мясо, язык и печень, овощи и зелень, цитрусовые, ягоды смородины, шиповника, клюквы; тормозят проникновение железа кофе, молоко, чай, какао, шоколад, изделия из белой муки, рис) и устранение причины заболевания.
После появления симптомов чаще всего требуется назначение медикаментозной терапии – препараты железа на протяжении 2-2,5 месяцев, а затем еще на 1-1,5 месяца дозу уменьшают для поддерживающего курса. Наиболее используемые лекарственные средства: Сорбифер дурулес, Тотема, Актиферрин, Тардиферон Гино-тардиферон, Феррум лек, Мальтофер.
Читайте подробнее в нашей статье о железодефицитной анемии, ее симптомах, лечении и профилактике.
Анемией называется снижение содержание гемоглобина и эритроцитов в крови. Ее вызывают различные факторы – врожденные или приобретенные нарушения образования красных клеток крови или гемоглобина, разрушение (гемолиз) клеточных оболочек под действием ядов, кровопотери.
Подавляющее число случаев болезни связано с недостатком железа . Клинические проявления анемии вызваны недостаточным поступлением кислорода в ткани. Симптоматика не всегда бывает явной – общая слабость, головокружение, бледность кожи. Поэтому для диагностики нужно провести анализы крови.
Лечение включает диетическое питание с усиленным поступлением продуктов, богатых железом, медикаменты, а в особых случаях необходимо внутривенное введение эритроцитарной массы.
На что влияет дефицит железа
Этот микроэлемент можно отнести к жизненно-необходимым, так как от его наличия зависит поступление кислорода в клетки, скорость образования энергии и обменных процессов, защита от разрушительных свободных радикалов, работа иммунной системы, нейронов головного мозга.
Организм человека содержит примерно 3,5 г железа. Больше половины составляет связанное с гемоглобином, 10% содержат ферменты и белковые структуры, а остальное (почти треть) находится в виде запасов в печени, костном мозге, клетках селезенки, мышц, почек и легких.
Самая высокая потребность в регулярном поступлении железа отмечается в такие периоды:
- новорожденные (особенно недоношенные);
- дети до 3 лет и подростки;
- женщины в периоде деторождения из-за ежемесячных потерь;
- беременные и кормящие.
Поэтому чаще всего недостаток железа ощущается у этой категории пациентов. Для нормального функционирования организма нужно ежедневное поступление 2-2,5 мг микроэлемента . При этом важно, чтобы железо было в усваиваемой форме, так называемое гемовое. Такой вид содержат мясные продукты и печень.
Из растительной пищи оно также может поступать в кровь, но только при наличии достаточного содержания аскорбиновой кислоты, которая превращает негемовое железо в гемовое. При несбалансированном питании, в также у вегетарианцев и веганов, в период повышенной потребности возникает необходимость приема железа в составы витаминных комплексов или железосодержащих препаратов.
Причины развития
Самые частые факторы, приводящие к железодефицитной анемии, связаны с регулярными кровопотерями:
- кровотечения при язвенной болезни желудка и кишечника;
- геморрой, трещины прямой кишки;
- обильные менструации;
- маточные кровотечения из-за гормонального сбоя;
- повышенная кровоточивость при нарушении свертывания крови (гемофилия, врожденные геморрагические диатезы, тромбоцитопении);
- скрытые кровотечения при наличии глистов;
- , операции, травмы;
- роды, аборт, диагностические выскабливания матки;
- почечная недостаточность при регулярном гемодиализе (искусственное очищение крови).
Вторая причина анемии – это нарушение всасывания железа при заболеваниях желудка и кишечника:
- гастрит с пониженной кислотностью;
- кишечные инфекции;
- удаление части желудка или тонкой кишки;
- хронические воспалительные процессы органов пищеварения.
К пищевым факторам относится исключение мяса из рациона, однообразные диеты с ограничением белка, плохое питание, использование молочных смесей для младенцев, введение прикорма позже срока.
Более редкие причины железодефицитной анемии:
- нарушение образование белков печенью при тяжелом гепатите или циррозе;
- длительные инфекции;
- воспалительные процессы в организме;
- опухолевые новообразования.
Симптомы железодефицитной анемии
Все проявления заболевания можно разделить на гипоксические (дефицит кислорода), обменные и астенические (общая слабость).
Гипоксия
При анемии нарушается образование гемоглобина, а значит и доставка кислорода. Клинические проявления включают:
- одышку при небольшой физической нагрузке и сердцебиение;
- постоянную слабость, быструю утомляемость;
- дневную сонливость;
- шум в голове;
- появление «мушек» перед глазами;
- головокружения;
- предобморочные и обморочные состояния;
- постоянную зябкость, плохую переносимость низких температур.
Обменные
Железо необходимо для работы ряда ферментов, которые обеспечивают окислительно-восстановительные реакции в тканях. При его недостатке формируется сидеропения – синдром дефицита железа на клеточном уровне . К симптомам этого состояния относятся:
- сухость кожи;
- выпадение волос;
- ломкие и тонкие ногти с деформированной ногтевой пластиной, при тяжелой анемии они становятся ложкообразными;
- атрофия слизистых оболочек в виде нарушения глотания, гастрита, воспаления языка и полости рта, появления трещин в уголках рта, жжения и зуда в промежности;
- слабость мышц;
- онемение и покалывание в конечностях;
- пристрастие к необычным запахам (краска, бензин, растворитель);
- изменение вкусовых желаний – поедание мела, зубного порошка;
- нарушение работы кишечника (запоры, поносы, вздутие живота).
Астения
Больные анемий склонны к раздражительности, быстрой утомляемости, перепадам настроения . Нередко снижается память, обучаемость, способность к концентрации внимания. Выраженность этих признаков не всегда отражает степень дефицита железа, а больше зависит от возрастных особенностей организма и продолжительности болезни.
Латентная и хроническая у женщин, мужчин
Согласно статистическим данным скрытый дефицит железа имеется у каждого третьего человека. Это связно с тем, что яркие проявления возникают при существенном снижении его запасов в организме, а начальные стадии или незначительное отклонение от нормы бывает бессимптомным. Вначале снижается только депо микроэлемента, а циркулирующее в крови количество не меняется. На этапе латентной анемии понижается и уровень транспортного железа.
Лабораторным признаком является уменьшение концентрации ферритина крови при нормальных показателях гемоглобина и эритроцитов, содержания сывороточного железа. Поэтому пациентам из групп риска недостаточно провести общий анализ крови, а требуется полное гематологическое обследование.
Хроническая железодефицитная анемия появляется при наличии постоянного очага кровотечения . Чаще всего причиной ее бываю желудочно-кишечные кровопотери, геморрой, у женщин на первое место выходят обильные менструации. В таких случаях течение анемии полностью зависит от времени выявления основного заболевания и успеха его лечения.
К небольшим геморрагиям организм постепенно адаптируется, увеличивая образование эритроцитов, поэтому симптоматика у таких пациентов стертая или отсутствует.
Смотрите на видео о причинах и лечении анемии:
Диагностика
Для установления анемии, связанной с недостатком железа, нужно провести общий и биохимический анализ крови. Диагноз считается подтвержденным при таких изменениях:
- снижен гемоглобин и цветовой показатель;
- низкий уровень эритроцитов, имеются уменьшенные клетки и разной формы;
- сывороточное железо, ферритин и насыщение трансферрина железом ниже нормы;
- общая железосвязывающая способность сыворотки выше 60 мкмоль/л.
Обязательно должен быть найден источник кровотечений. Для этого назначают:
- рентгенографию желудка;
- гастроскопию, колоноскопию и ректороманоскопию;
- анализ кала на скрытую кровь и яйца глист;
- УЗИ органов брюшной полости;
- гинекологическое обследование женщинам;
- пункцию костного мозга.
Последствия для здоровья
В условиях дефицита железа снижается функциональная активность организма, а также его защита от инфекций. Это связано с тем, что иммуноглобулин А, который защищает слизистые оболочки дыхательной, мочеполовой и пищеварительной системы теряет свою активность. Больные анемией часто болеют простудными, вирусными и кишечными инфекциями, подвержены воспалениям почек и половых органов. У них чаще, чем у остальных пациентов патологии приобретают хроническое течение.
Длительная анемия вызывает дистрофические изменения в органах. Наиболее ощутимо воздействие на мышцу сердца. В ней со временем снижается функция сократимости и возбудимости, что отражается в виде смены полярности на ЭКГ, прогрессирующих нарушений кровообращения.
У детей младшего возраста недостаток железа приводит к:
- задержке психомоторного развития;
- низкой активности;
- снижению способности к формированию навыков;
- гиперактивности или заторможенности;
- быстрому утомлению при физических и умственных нагрузках.
Лечение железодефицитной анемии
Терапия при недостатке железа направлена на увеличение его поступления с пищей и устранение причины заболевания. Всем пациентам рекомендуется полноценное питание. Его основные правила:
- достаточное поступление красного мяса (говядина, телятина, кролик, нежирная баранина), языка и печени. Важно, чтобы мясные продукты содержали ка можно меньше жира, так как он тормозит всасывание железа;
- усилению усвоения способствуют свежие овощи и зелень, цитрусовые, ягоды смородины, шиповника, клюквы;
- тормозят проникновение железа кофе, молоко, чай, какао, шоколад, изделия из белой муки, рис.
Сбалансированного питания может быть достаточность только в том случае, если в организме имеется достаточный запас железа в депо (латентная, скрытая анемия). После появления симптомов чаще всего требуется назначение медикаментозной терапии. Пациентам рекомендуют препараты железа на протяжении 2-2,5 месяцев до нормализации содержания гемоглобина в крови, а затем еще на 1-1,5 месяца дозу уменьшают для поддерживающего курса.
Наиболее используемые лекарственные средства:
- Сорбифер дурулес,
- Тотема,
- Актиферрин,
- Тардиферон
- Гино-тардиферон,
- Феррум лек,
- Мальтофер.
В тяжелых случаях проводится переливание эритроцитарной массы.
Профилактика
Предупреждение железодефицитной анемии включает такие направления:
- правильное питание с достаточным содержанием гемового железа;
- вегетарианцам показано исследование крови и профилактический прием препаратов железа и витамина В12;
- своевременное обследование у терапевта, а при необходимости и у гематолога при кровотечениях, состояниях с высокой потребностью в железе (спортсмены, наращивающие мышечную массу, дети и подростки в период интенсивного роста, беременные).
Железодефицитная анемия возникает при недостаточном поступлении или всасывании железа из продуктов питания , а также заболеваниях, сопровождающихся кровотечениями. Может протекать скрыто или проявляется кислородным голоданием тканей, обменными нарушениями и астеническим синдромом.
Для установления диагноза проводится исследование крови на содержание гемоглобина, эритроцитов, трансферрин, ферритин, сывороточное железо. Лечение начинают с нормализации питания и устранения основного заболевания, затем назначают препараты железа.
Читайте также
Для определения хронического алкоголизма, проблемах с обменом железа назначают биохимическое обследование крови на трансферрин, анализ которого можно комбинировать с ферритином, на гемоглобин. В биохимическом анализе содержание карбогидрат дефицитного трансферрина укажет на анемию до появления признаков в кале.


Анемией называется клинико-гематологический синдром, характеризующийся уменьшением количества эритроцитов и гемоглобина в крови. Самые разнообразные патологические процессы могут служить основой развития анемических состояний, в связи с чем анемии следует рассматривать как один из симптомов основного заболевания. Распространенность анемий значительно варьирует в диапазоне от 0,7 до 6,9%. Причиной анемии может быть один из трех факторов или их сочетание: кровопотеря, недостаточное образование эритроцитов или усиленное их разрушение (гемолиз).
Среди различных анемических состояний железодефицитные анемии являются самыми распространенными и составляют около 80% всех анемий.
Железодефицитная анемия - гипохромная микроцитарная анемия, развивающаяся вследствие абсолютного уменьшения запасов железа в организме. Железодефицитная анемия возникает, как правило, при хронической потере крови или недостаточном поступлении железа в организм.
По данным Всемирной организации здравоохранения, каждая 3-я женщина и каждый 6-й мужчина в мире (200 миллионов человек) страдают железодефицитной анемией.
Обмен железа
Железо является незаменимым биометаллом, играющим важную роль в функционировании клеток многих систем организма. Биологическое значение железа определяется его способностью обратимо окисляться и восстанавливаться. Это свойство обеспечивает участие железа в процессах тканевого дыхания. Железо составляет лишь 0,0065% массы тела. В организме мужчины с массой тела 70 кг содержится примерно 3,5 г (50 мг/кг массы тела) железа. Содержание железа в организме женщины с массой тела 60 кг составляет примерно 2,1 г (35 мг/кг массы тела). Соединения железа имеют различное строение, обладают характерной только для них функциональной активностью и играют важную биологическую роль. К наиболее важным железосодержащим соединениям относятся: гемопротеины, структурным компонентом которых является гем (гемоглобин, миоглобин, цитохромы, каталаза, пероксидаза), ферменты негеминовой группы (сукцинатдегидрогеназа, ацетил-КоА-дегидрогеназа, ксантиноксидаза), ферритин, гемосидерин, трансферрин. Железо входит в состав комплексных соединений и распределено в организме следующим образом:
- гемовое железо - 70%;
- депо железа - 18% (внутриклеточное накопление в форме ферритина и гемосидерина);
- функционирующее железо - 12% (миоглобин и содержащие железо энзимы);
- транспортируемое железо - 0,1% (железо, связанное с трансферрином).
Различают два вида железа: гемовое и негемовое. Гемовое железо входит в состав гемоглобина. Оно содержится лишь в небольшой части пищевого рациона (мясные продукты), хорошо всасывается (на 20-30%), на его всасывание практически не влияют другие компоненты пищи. Негемовое железо находится в свободной ионной форме - двухвалентного (Fe II) или трехвалентного железа (Fe III). Большая часть пищевого железа - негемовое (содержится преимущественно в овощах). Степень его усвоения ниже, чем гемового, и зависит от целого ряда факторов. Из продуктов питания усваивается только двухвалентное негемовое железо. Чтобы «превратить» трехвалентное железо в двухвалентное, необходим восстановитель, роль которого в большинстве случаев играет аскорбиновая кислота (витамин С). В процессе всасывания в клетках слизистой оболочки кишечника закисное железо Fe2+ превращается в окисное Fe3+ и связывается со специальным белком-носителем - трансферрином, который осуществляет транспорт железа к гемопоэтическим тканям и местам депонирования железа.
Накопление железа осуществляется белками ферритином и гемосидерином. При необходимости железо может активно освобождаться из ферритина и использоваться для эритропоэза. Гемосидерин является производным ферритина с более высоким содержанием железа. Из гемосидерина железо освобождается медленно. Начинающийся (прелатентный) дефицит железа можно определить по сниженной концентрации ферритина еще до исчерпания запасов железа, при еще сохраняющейся нормальной концентрации железа и трансферрина в сыворотке крови.
Что провоцирует / Причины Железодефицитной анемии:
Основной этиопатогенетический фактор развития железодефицитной анемии - дефицит железа. Наиболее частыми причинами возникновения железодефицитных состояний являются:
1. потери железа при хронических кровотечениях (наиболее частая причина, достигающая 80%):
-- кровотечения из желудочно-кишечного тракта: язвенная болезнь, эрозивный гастрит, варикозное расширение эзофагеальных вен, дивертикулы толстой кишки, инвазии анкилостомы, опухоли, НЯК, геморрой;
-- длительные и обильные менструации, эндометриоз, фибромиома;
-- макро- и микрогематурия: хронический гломеруло- и пиелонефрит, мочекаменная болезнь, поликистоз почек, опухоли почек и мочевого пузыря;
-- носовые, легочные кровотечения;
-- потери крови при гемодиализе;
-- неконтролируемое донорство;
2. недостаточное усваивание железа:
-- резекция тонкого кишечника;
-- хронический энтерит;
-- синдром мальабсорбции;
-- амилоидоз кишечника;
3. повышенная потребность в железе:
-- интенсивный рост;
-- беременность;
-- период кормления грудью;
-- занятия спортом;
4. недостаточное поступление железа с пищей:
-- новорожденные;
-- маленькие дети;
-- вегетарианство.
Патогенез (что происходит?) во время Железодефицитной анемии:
Патогенетически развитие железодефицитного состояния можно условно разделить на несколько стадий:
1. прелатентный дефицит железа (недостаточность накопления) - отмечается снижение уровня ферритина и снижение содержания железа в костном мозге, повышена абсорбция железа;
2. латентный дефицит железа (железодефицитный эритропоэз) - дополнительно снижается сывороточное железо, повышается концентрация трансферрина, снижается содержание сидеробластов в костном мозге;
3. выраженный дефицит железа = железодефицитная анемия - дополнительно снижается концентрация гемоглобина, эритроцитов и гематокрит.
Симптомы Железодефицитной анемии:
В период скрытого дефицита железа появляются многие субъективные жалобы и клинические признаки, характерные для железодефицитных анемий. Пациенты отмечают общую слабость, недомогание, снижение работоспособности. Уже в этот период могут наблюдаться извращение вкуса, сухость и пощипывание языка, нарушение глотания с ощущением инородного тела в горле, сердцебиение, одышка.
При объективном обследовании пациентов обнаруживаются «малые симптомы дефицита железа»: атрофия сосочков языка, хейлит, сухость кожи и волос, ломкость ногтей, жжение и зуд вульвы. Все эти признаки нарушения трофики эпителиальных тканей связаны с тканевой сидеропенией и гипоксией.
Больные железодефицитной анемией отмечают общую слабость, быструю утомляемость, затруднение в сосредоточении внимания, иногда сонливость. Появляются головная боль, головокружение. При тяжелой анемии возможны обмороки. Эти жалобы, как правило, зависят не от степени снижения гемоглобина, а от продолжительности заболевания и возраста больных.
Железодефицитная анемия характеризуется также изменениями кожи, ногтей и волос. Кожа обычно бледная, иногда с легким зеленоватым оттенком (хлороз) и с легко возникающим румянцем щек, она становится сухой, дряблой, шелушится, легко образуются трещины. Волосы теряют блеск, сереют, истончаются, легко ломаются, редеют и рано седеют. Специфичны изменения ногтей: они становятся тонкими, матовыми, уплощаются, легко расслаиваются и ломаются, появляется исчерченность. При выраженных изменениях ногти приобретают вогнутую, ложкообразную форму (койлонихия). У больных железодефицитной анемией возникает мышечная слабость, которая не наблюдается при других видах анемий. Ее относят к проявлениям тканевой сидеропении. Атрофические изменения возникают в слизистых оболочках пищеварительного канала, органов дыхания, половых органов. Поражение слизистой оболочки пищеварительного канала - типичный признак железодефицитных состояний.
Отмечается снижение аппетита. Возникает потребность в кислой, острой, соленой пище. В более тяжелых случаях наблюдаются извращения обоняния, вкуса (pica chlorotica): употребление в пищу мела, известки, сырых круп, погофагия (влечение к употреблению льда). Признаки тканевой сидеропении быстро исчезают после приема препаратов железа.
Диагностика Железодефицитной анемии:
Основные ориентиры в лабораторной диагностике железодефицитной анемии
следующие:
1. Среднее содержание гемоглобина в эритроците в пикограммах (норма 27-35 пг) снижено. Для его вычисления цветовой показатель умножают на 33,3. Например, при цветовом показателе 0,7 х 33,3 содержание гемоглобина равно 23,3 пг.
2. Средняя концентрация гемоглобина в эритроците снижена; в норме она составляет 31-36 г/дл.
3. Гипохромия эритроцитов определяется при микроскопии мазка периферической крови и характеризуется увеличением зоны центрального просветления в эритроците; в норме соотношение центрального просветления к периферическому затемнению равно 1:1; при железодефицитной анемии - 2+3:1.
4. Микроцитоз эритроцитов - уменьшение их размеров.
5. Разная по интенсивности окраска эритроцитов - анизохромия; наличие как гипо-, так и нормохромиых эритроцитов.
6. Разная форма эритроцитов - пойкилоцитоз.
7. Количество ретикулоцитов (при отсутствии кровопотери и периода ферротерапии) при железодефицитной анемии остается в норме.
8. Содержание лейкоцитов также в пределах нормы (за исключением случаев кровопотери или онкопатологии).
9. Содержание тромбоцитов чаще остается в пределах нормы; умеренный тромбоцитоз возможен при кровопотере в момент обследования, а содержание тромбоцитов уменьшается, когда в основе железодефицитной анемии лежит кровопотеря вследствие тромбоцитопении (например, при ДВС-синдроме, болезни Верльгофа).
10. Уменьшение количества сидероцитов вплоть до их исчезновения (сидероцит - это эритроцит, содержащий гранулы железа). С целью стандартизации изготовления мазков периферической крови рекомендуется использовать специальные автоматические устройства; образующийся при этом монослой клеток повышает качество их идентификации.
Биохимический анализ крови:
1. Снижение содержания железа в сыворотке крови (в норме у мужчин 13-30 мкмоль/л, у женщин 12-25 мкмоль/л).
2. ОЖСС повышена (отражает количество железа, которое может быть связано за счет свободного трансферрина; ОЖСС в норме - 30-86 мкмоль/л).
3. Исследование трансферриновых рецепторов иммуноферментным методом; их уровень повышен у больных железодефицитной анемией (у больных анемией хронических заболеваний - в норме или снижен, несмотря на аналогичные показатели обмена железа.
4. Латентная железосвязывающая способность сыворотки крови повышена (определяется путем вычитания из показателей ОЖСС показателя содержания сывороточного железа).
5. Процент насыщения трансферрина железом (отношение показателя железа сыворотки крови к ОЖСС; в норме 16-50%) снижен.
6. Уровень сывороточного ферритина тоже снижен (в норме 15-150 мкг/л).
Вместе с тем у больных железодефицитной анемией увеличено количество трансферриновых рецепторов и повышен уровень эритропоэтина в сыворотке крови (компенсаторные реакции кроветворения). Объем секреции эритропоэтина обратно пропорционален величине кислородтранспортной емкости крови и прямо пропорционален кислородному запросу крови. Следует учитывать, что уровень сывороточного железа выше в утренние часы; перед началом и во время менструации он выше, чем после менструации. Содержание железа в сыворотке крови в первые недели беременности выше, чем в последнем ее триместре. Уровень сывороточного железа повышается на 2-4-й день после лечения железосодержащими препаратами, а затем снижается. Значительное потребление мясных продуктов накануне исследования сопровождается гиперсидеремией. Эти данные необходимо учитывать при оценке результатов исследования сывороточного железа. Не менее важно соблюдать технику лабораторного исследования, правила забора крови. Так, пробирки, в которые собирают кровь, предварительно должны быть промыты соляной кислотой и бидистиллированной водой.
Исследование миелограммы выявляет умеренную нормобластическую реакцию и резкое снижение содержания сидеробластов (эритрокариоцитов, содержащих гранулы железа).
О запасах железа в организме судят по результатам десфералевой пробы. У здорового человека после внутривенного введения 500 мг десфераля выводится с мочой от 0,8 до 1,2 мг железа, в то время как у больного с железодефицитной анемией выведение железа снижается до 0,2 мг. Новый отечественный препарат дефериколиксам идентичен десфералю, но дольше циркулирует в крови и поэтому точнее отражает уровень запасов железа в организме.
С учетом уровня гемоглобина железодефицитная анемия, как и другие формы анемий, подразделяются на анемию тяжелой, средней и легкой степени. При железодефицитной анемии легкой степени концентрация гемоглобина ниже нормы, но более 90 г/л; при железодефицитной анемии средней степени содержание гемоглобина менее 90 г/л, но более 70 г/л; при тяжелой степени железодефицитной анемии концентрация гемоглобина менее 70 г/л. Вместе с тем клинические признаки тяжести анемии (симптомы гипоксического характера) не всегда соответствуют степени тяжести анемии по лабораторным критериям. Поэтому предложена классификация анемий по степени выраженности клинических симптомов.
По клиническим проявлениям выделяют 5 степеней тяжести анемий:
1. анемия без клинических проявлений;
2. анемический синдром умеренной выраженности;
3. выраженный анемический синдром;
4. анемическая прекома;
5. анемическая кома.
Умеренная степень тяжести анемии характеризуется общей слабостью, специфическими признаками (например, сидеропеническими или признаками дефицита витамина В12); при выраженной степени тяжести анемии появляются сердцебиение, одышка, головокружение и др. Прекоматозное и коматозное состояния могут развиться в считанные часы, что особенно характерно для мегалобластной анемии.
Современные клинические исследования показывают, что среди больных железодефицитной анемией наблюдается лабораторная и клиническая гетерогенность. Так, у части больных с признаками железодефицитной анемии и сопутствующими воспалительными и инфекционными заболеваниями уровень сывороточного и эритроцитарного ферритина не снижается, однако после ликвидации обострения основного заболевания их содержание падает, что свидетельствует об активации макрофагов в процессах расходования железа. У части больных уровень эритроцитарного ферритина даже повышается, особенно у больных с длительным течением железодефицитной анемии, что приводит к неэффективному эритропоэзу. Иногда наблюдаются повышение уровня сывороточного железа и эритроцитарного ферритина, снижение трансферрина сыворотки крови. Предполагается, что в этих случаях нарушен процесс передачи железа в гемсинтезирующие клетки. В некоторых случаях определяется одновременно дефицит железа, витамина В12 и фолиевой кислоты.
Таким образом, даже уровень сывороточного железа не всегда отражает степень дефицита железа в организме при наличии других признаков железодефицитной анемии. Только уровень ОЖСС при железодефицитной анемии всегда повышен. Поэтому, ни один биохимический показатель, в т.ч. ОЖСС, нельзя рассматривать как абсолютный диагностический критерий при железодефицитной анемии. В то же время морфологическая характеристика эритроцитов периферической крови и компьютерный анализ основных параметров эритроцитов являются решающими в скрининговой диагностике железодефицитной анемии.
Диагностика железодефицитных состояний затруднена в случаях, когда содержание гемоглобина остается в норме. Железодефицитная анемия развивается при наличии тех же факторов риска, что и при железодефицитной анемии, а также у лиц с повышенной физиологической потребностью в железе, прежде всего у недоношенных детей в раннем возрасте, у подростков с быстрым увеличением роста и массы тела, у доноров крови, при алиментарной дистрофии. На первой стадии дефицита железа клинические проявления отсутствуют, а дефицит железа определяют по содержанию гемосидерина в макрофагах костного мозга и по абсорбции радиоактивного железа в ЖКТ. На второй стадии (латентный дефицит железа) наблюдается увеличение концентрации протопорфирина в эритроцитах, уменьшается количество сидеробластов, появляются морфологические признаки (микроцитоз, гипохромия эритроцитов), уменьшается среднее содержание и концентрация гемоглобина в эритроцитах, снижаются уровень сывороточного и эритроцитарного ферритина, насыщение трансферрина железом. Уровень гемоглобина в этой стадии остается достаточно высоким, а клинические признаки характеризуются снижением толерантности к физической нагрузке. Третья стадия проявляется явными клиническими и лабораторными признаками анемии.
Обследование больных с железодефицитной анемией
Для исключения анемий, имеющих общие черты с железодефицитной анемией, и выявления причины дефицита железа необходимо полное клиническое обследование больного:
Общий анализ крови с обязательным определением количества тромбоцитов, ретикулоцитов, изучением морфологии эритроцитов.
Биохимический анализ крови: определение уровня железа, ОЖСС, ферритина, билирубина (связанного и свободного), гемоглобина.
Во всех случаях необходимо исследовать пунктат костного мозга до назначения витамина В12 (прежде всего, для дифференциальной диагностики с мегалобластной анемией).
Для выявления причины железодефицитной анемии у женщин обязательна предварительная консультация гинеколога с целью исключения заболеваний матки и ее придатков, а у мужчин - осмотр проктолога для исключения кровоточащего геморроя и уролога для исключения патологии предстательной железы.
Известны случаи экстрагенитального эндометриоза, например в дыхательных путях. В этих случаях наблюдается кровохарканье; фибробронхоскопия с гистологическим исследованием биоптата слизистой оболочки бронха позволяет установить диагноз.
В план обследования входят также рентгенологическое и эндоскопическое исследование желудка и кишечника с целью исключения язв, опухолей, в т.ч. гломических, а также полипов, дивертикула, болезни Крона, язвенного колита и т.д. При подозрении на легочный сидероз проводят рентгенографию и томографию легких, исследование мокроты на альвеолярные макрофаги, содержащие гемосидерин; в редких случаях необходимо гистологическое исследование биоптата легких. При подозрении на патологию почек необходимы общий анализ мочи, исследование сыворотки крови на мочевину и креатинин, по показаниям - ультразвуковое и рентгенологическое исследование почек. В ряде случаев приходится исключать эндокринную патологию: микседему, при которой дефицит железа может развиться вторично вследствие поражения тонкой кишки; ревматическую полимиалгию - редкое заболевание соединительной ткани у пожилых женщин (реже - у мужчин), характеризуется болью в мышцах плечевого или тазового пояса без каких-либо объективных изменений в них, а в анализе крови - анемия и увеличение СОЭ.
Дифференциальная диагностика железодефицитных анемий
При постановке диагноза железодефицитной анемии необходимо проводить дифференциальный диагноз с другими гипохромными анемиями.
Железоперераспределительные анемии - достаточно частая патология и по частоте развития занимает второе место среди всех анемий (после железодефицитной анемии). Она развивается при острых и хронических инфекционно-воспалительных заболеваниях, сепсисе, туберкулезе, ревматоидном артрите, болезнях печени, онкологических заболеваниях, ИБС и др. Механизм развития гипохромной анемии при этих состояниях связан с перераспределением железа в организме (оно находится преимущественно в депо) и нарушением механизма реутилизации железа из депо. При вышеперечисленных заболеваниях происходит активация макрофагальной системы, когда макрофаги в условиях активации прочно удерживают железо, тем самым нарушая процесс его реутилизации. В общем анализе крови отмечается умеренное снижение гемоглобина (
Основным отличием от железодефицитной анемии являются:
- повышенный уровень ферритина сыворотки, что свидетельствует о повышенном содержании железа в депо;
- уровень сывороточного железа может сохраняться в пределах нормальных значений или быть умеренно сниженным;
- ОЖСС остается в пределах нормальных значений либо снижается, что говорит об отсутствии Fe-голодания сыворотки.
Железонасыщенные анемии развиваются в результате нарушения синтеза гема, которое обусловлено наследственностью либо может быть приобретенным. Гем образуется из протопорфирина и железа в эритрокариоцитах. При железонасыщенных анемиях происходит нарушение активности ферментов, участвующих в синтезе протопорфирина. Следствием этого является нарушение синтеза гема. Железо, которое не было использовано для синтеза гема, депонируется в виде ферритина в макрофагах костного мозга, а также в виде гемосидерина в коже, печени, поджелудочной железе, миокарде, в результате чего развивается вторичный гемосидероз. В общем анализе крови будет регистрироваться анемия, эритропения, снижение цветового показателя.
Для показателей обмена железа в организме характерно повышение концентрации ферритина и уровня сывороточного железа, нормальные показатели ОЖСС, повышение насыщения трансферрина железом (в некоторых случаях достигает 100 %). Таким образом, основными биохимическими показателями, позволяющими оценить состояние обмена железа в организме, являются ферритин, железо сыворотки, ОЖСС и % насыщения трансферрина железом.
Использование показателей обмена железа в организме дает возможность врачу-клиницисту:
- выявить наличие и характер нарушений обмена железа в организме;
- выявить наличие дефицита железа в организме на доклинической стадии;
- проводить дифференциальную диагностику гипохромных анемий;
- оценить эффективность проводимой терапии.
Лечение Железодефицитной анемии:
Во всех случаях железодефицитной анемии необходимо установить непосредственную причину возникновения данного состояния и по возможности ликвидировать ее (чаще всего устранить источник кровопотери или провести терапию основного заболевания, осложнившегося сидеропенией).
Лечение железодефицитной анемии должно быть патогенетически обоснованным, комплексным и нацеленным не только на ликвидацию анемии как симптома, но и на ликвидацию дефицита железа и восполнение его запасов в организме.
Программа лечения железодефицитной анемии:
- устранение причины железодефицитной анемии;
- лечебное питание;
- ферротерапия;
- профилактика рецидивов.
Больным железодефицитными анемиями рекомендуется разнообразная диета, включающая мясные продукты (телятина, печень) и продукты растительного происхождения (бобы, сою, петрушку, горох, шпинат, сушеные абрикосы, чернослив, гранаты, изюм, рис, гречневую крупу, хлеб). Однако невозможно добиться противоанемического эффекта только диетой. Если даже больной будет питаться высококалорийными продуктами, содержащими животный белок, соли железа, витамины, микроэлементы,- можно достичь всасывания железа не более 3-5 мг в сутки. Необходимо применение препаратов железа. В настоящее время в распоряжении врача имеется большой арсенал лекарственных препаратов железа, характеризующихся различным составом и свойствами, количеством содержащегося в них железа, наличием дополнительных компонентов, влияющих на фармакокинетику препарата, различных лекарственных форм.
Согласно рекомендациям, разработанным ВОЗ, при назначении препаратов железа предпочтение отдают препаратам, содержащим двухвалентное железо. Суточная доза должна достигать у взрослых 2 мг/кг элементарного железа. Общая длительность лечения не менее трех месяцев (иногда до 4-6 месяцев). Идеальный железосодержащий препарат должен обладать минимальным количеством побочных эффектов, иметь простую схему применения, наилучшее соотношение эффективность/цена, оптимальное содержание железа, желательно наличие факторов, усиливающих всасывание и стимулирующих гемопоэз.
Показания к парентеральному введению препаратов железа возникают при непереносимости всех пероральных препаратов, нарушении всасывания (неспецифический язвенный колит, энтерит), язвенной болезни желудка и двенадцатиперстной кишки в период обострения, при тяжелой анемии и жизненной необходимости быстрого восполнения дефицита железа. Об эффективности препаратов железа судят по изменениям лабораторных показателей в динамике. К 5-7 дню лечения увеличивается количество ретикулоцитов в 1,5-2 раза по сравнению с исходными данными. Начиная с 10-го дня терапии повышается содержание гемоглобина.
Учитывая прооксидантное и лизосомотропное действие препаратов железа, их парентарельное введение можно сочетать с внутривенным капельным введением реополиглюкина (400 мл - один раз в неделю), который позволяет защитить клетку и избежать перегрузки макрофагов железом. Учитывая значительные изменения функционального состояния мембраны эритроцита, активацию перекисного окисления липидов и снижение антиоксидантной защиты эритроцитов при железодефицитной анемии, необходимо в схему лечения вводить антиоксиданты, мембраностабилизаторы, цитопротекторы, антигипоксанты, такие как a-токоферол до 100-150 мг в сутки (либо аскорутин, витамин А, витамин С, липостабил, метионин, милдронат и др.), а также сочетать с витаминами В1, В2, В6, В15, липоевой кислотой. В некоторых случаях целесообразно применение церулоплазмина.
Список препаратов, которые применяют при лечении железодефицитной анемии:
- Жектофер (Jectofer);
- Конферон (Conferon);
- Мальтофер (Maltofer);
- Сорбифер дурулес (Sorbifer durules);
- Тардиферон (Tardiferon);
- Ферамид (Ferramidum);
- Ферро-градумет (Ferro-gradumet);
- Ферроплекс (Ferroplex);
- Ферроцерон (Ferroceronum);
- Феррум лек (Ferrum lek).
- Тотема (tothema)
Профилактика Железодефицитной анемии:
Периодическое наблюдение за картиной крови;
- употребление пищи с высоким содержанием железа (мясо, печень и др.);
- профилактический прием препаратов железа в группах риска.
- оперативная ликвидация источников кровопотерь.
К каким докторам следует обращаться если у Вас Железодефицитная анемия:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Железодефицитной анемии, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом . Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны . Посмотрите детальнее о всех услугах клиники на ее .
(+38 044) 206-20-00
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни . Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача , чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации , возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой . Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе . Также зарегистрируйтесь на медицинском портале Euro lab , чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни крови, кроветворных органов и отдельные нарушения, вовлекающие иммунный механизм:
| B12-дефицитная анемия |
| Анемии, обусловленные нарушением синтеза утилизацией порфиринов |
| Анемии, обусловленные нарушением структуры цепей глобина |
| Анемии, характеризующиеся носительством патологически нестабильных гемоглобинов |
| Анемия Фанкони |
| Анемия, связанная со свинцовым отравлением |
| Апластическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия |
| Аутоиммунная гемолитическая анемия с неполными тепловыми агглютининами |
| Аутоиммунная гемолитическая анемия с полными Холодовыми агглютининами |
| Аутоиммунная гемолитическая анемия с тепловыми гемолизинами |
| Болезни тяжелых цепей |
| болезнь Верльгофа |
| Болезнь Виллебранда |
| болезнь Ди Гулъелъмо |
| болезнь Кристмаса |
| Болезнь Маркиафавы-Микели |
| Болезнь Рандю - Ослера |
| Болезнь тяжелых альфа-цепей |
| Болезнь тяжелых гамма-цепей |
| Болезнь Шенлейн - Геноха |
| Внекостномозговые поражения |
| Волосатоклеточный лейкоз |
| Гемобластозы |
| Гемолитико-уремический синдром |
| Гемолитико-уремический синдром |
| Гемолитическая анемия, связанная с дефицитом витамина Е |
| Гемолитическая анемия, связанная с дефицитом глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ) |
| Гемолитическая болезнь плода и новорожденного |
| Гемолитические анемии, связанные с механическим повреждением эритроцитов |
| Геморрагическая болезнь новорожденных |
| Гистиоцитоз злокачественный |
| Гистологическая классификация лимфогранулематоза |
| ДВС-синдром |
| Дефицит К-витаминзависимых факторов |
| Дефицит фактора I |
| Дефицит фактора II |
| Дефицит фактора V |
| Дефицит фактора VII |
| Дефицит фактора XI |
| Дефицит фактора XII |
| Дефицит фактора XIII |
| Закономерности опухолевой прогрессии |
| Иммунные гемолитические анемии |
| Клоповое происхождение гемобластозов |
| Лейкопении и агранулоцитозы |
| Лимфосаркомы |
| Лимфоцитома кожи (болезнь Цезари) |
| Лимфоцитома лимфатического узла |
| Лимфоцитома селезенки |
| Лучевая болезнь |
| Маршевая гемоглобинурия |
| Мастоцитоз (тучноклеточный лейкоз) |
| Мегакариобластный лейкоз |
| Механизм угнетения нормального кроветворения при гемобластозах |
Анемия считается одним из самых распространенных патологических состояний среди населения планеты. Среди разновидностей анемий выделяют несколько основных состояний, классифицируя их по причинам возникновения анемии:
- железодефицитная анемия;
- гемолитическая анемия;
- апластическая анемия;
- сидеробластная разновидность анемии;
- B12-дефицитная, возникающая вследствие недостаточности витамина B12;
- постгеморрагическая анемия;
- серповидноклеточная анемия и другие формы.
Примерно каждый четвертый человек на планете, в соответствии с исследованиями специалистов, страдает от железодефицитной формы анемии вследствие снижения концентрации железа. Опасность этого состояния – в стертой клинической картине железодефицитной анемии. Симптомы становятся выраженными, когда уровень железа и, соответственно, гемоглобина, снижается до критической отметки.
К группам риска развития анемии среди взрослых относятся следующие категории населения:
- последователи вегетарианских принципов питания;
- люди, страдающие от кровопотери вследствие физиологических причин (обильные менструации у женщин), заболеваний (внутренние кровотечения, выраженные стадии геморроя и т. п.), а также доноры, сдающие кровь и плазму на регулярной основе;
- беременные и кормящие женщины;
- профессиональные спортсмены;
- пациенты с хроническими или острыми формами некоторых заболеваний;
- категории населения, испытывающие недостаток в питании или ограниченный рацион питания.
Самая распространенная железодефицитная форма анемии является следствием недостатка железа, что, в свою очередь, может быть спровоцировано одним из следующих факторов:
- недостаточностью поступления железа с пищей;
- повышенной потребностью в железе в виду ситуативных или индивидуальных особенностей (патологий развития, дисфункций, заболеваний, физиологических состояний беременности, лактации, профессиональной деятельности и т. д.);
- усиленной потерей железа.
Легкие формы анемии, как правило, поддаются излечению при помощи коррекции рациона питания, назначения витаминно-минеральных комплексов, железосодержащих препаратов. Средняя и тяжелая форма анемии требует вмешательства специалиста и курса соответствующей терапии.
Причины анемии у мужчин
Анемия у женщин
Анемия у женщин диагностируется при показателях гемоглобина ниже 120 г/л (или 110 г/л во время вынашивания ребенка). Физиологически женщины более склонны к возникновению анемии.
При ежемесячных менструальных кровотечениях женский организм теряет эритроциты. Средний объем ежемесячной кровопотери составляет 40-50 мл крови, однако при обильных менструациях количество выделений может доходить до 100 и более мл за период в 5-7 дней. Несколько месяцев подобной регулярной кровопотери способно привести к развитию анемии.
Еще одна форма скрытой анемии, распространенная среди женского населения с высокой частотой (20% женщин), спровоцирована снижением концентрации ферритина, белка, выполняющего функцию накопления железа в крови и высвобождающим его, когда уровень гемоглобина снижается.
Анемия беременных
Анемии беременных возникают под воздействием различных факторов. Растущий плод изымает из материнского кровотока вещества, необходимые для развития, в том числе железо, витамин В12, фолиевую кислоту, необходимых для синтеза гемоглобина. При недостаточном поступлении витаминов и минералов с пищей, нарушениях ее обработки, хронических заболеваниях (гепатиты, пиелонефриты), выраженном токсикозе первого триместра, а также при многоплодной беременности у будущей матери развивается анемия.
К физиологической анемии беременных относят гидремию, «разжижение» крови: во второй половине гестационного периода объем жидкой части крови возрастает, что приводит к естественному снижению концентрации эритроцитов и транспортируемого ими железа. Данное состояние нормально и не является признаком патологический анемии, если уровень гемоглобина не опускается ниже показателя в 110 г/л или восстанавливается самостоятельно в сжатые сроки, а также отсутствуют признаки дефицита витаминов и микроэлементов.
Тяжелая анемия беременных угрожает невынашиванием плода, преждевременными родами, токсикозом третьего триместра (гестозом, преэклампсией), осложнениями процесса родоразрешения, а также анемией у новорожденного.
К симптомам анемии у беременных относят общую клиническую картину анемии (усталость, сонливость, раздражительность, тошнота, головокружения, сухость кожи, ломкость волос), а также извращения обоняния и вкуса (желание есть мел, штукатурку, глину, необработанное мясо, нюхать вещества с резким запахом среди бытовой химии, строительных материалов и т. п.).
Незначительная анемия беременных и кормящих восстанавливается после родов и окончания периода лактации. Однако при малом промежутке между повторными родами процесс восстановления организма не успевает завершиться, что приводит к усилению признаков анемии, особенно выраженных при промежутке между родами менее 2-х лет. Оптимальный срок восстановления женского организма составляет 3-4 года.
Анемия при лактации
Согласно исследованиям специалистов, лактационная анемия чаще всего диагностируется на достаточно выраженном этапе заболевания. Развитие анемии связано с кровопотерей в процессе родоразрешения и лактацией на фоне гипоаллергенной диеты кормящих. Сама по себе выработка грудного молока не способствует развитию анемии, однако при исключении из рациона питания некоторых важных групп продуктов, например, бобовых (из-за риска повышенного газообразования у ребенка), молочных и мясных продуктов (из-за аллергических реакций у грудного ребенка) вероятность развития анемии значительно возрастает.
Причиной поздней диагностики послеродовых анемий считается смещение фокуса внимания с состояния матери на ребенка прежде всего у самой молодой матери. Особенности здоровья малыша волнуют ее больше своего самочувствия, а симптомокомплекс анемии – головокружения, усталость, сонливость, снижение концентрации внимания, бледность кожных покровов – чаще всего воспринимаются как следствие переутомления, связанного с уходом за новорожденным.
Еще одна причина распространенности железодефицитной анемии кормящих связана с неверным мнением о влиянии препаратов железа, проникающих в грудное молоко, на работу желудочно-кишечного тракта младенца. Это мнение не подтверждается специалистами, и, при диагностике железодефицитной анемии назначенные специалистом медикаменты и витаминно-минеральные комплексы обязательны к приему.
Анемии климактерического периода
Анемия во время женского климакса – достаточно распространенное явление. Гормональная перестройка, последствия периода менструаций, гестации, родов, различные дисфункциональные состояния и хирургические вмешательства становятся причиной хронической анемии, усиливающейся на фоне климактерических изменений организма.
Провокативную роль играет и ограничение в питании, несбалансированные диеты, к которым прибегают женщины, стремящиеся снизить скорость набора веса, обусловленную колебаниями гормонального баланса в предклимактерический период и непосредственно во время климакса.
К возрасту наступления климакса отмечается также снижение запасов ферритина в организме, что является дополнительным фактором развития анемии.
Колебания самочувствия, усталость, раздражительность, головокружения нередко воспринимаются как симптомы наступившего климакса, что приводит к поздней диагностике анемии.
Анемии детского возраста
По исследованиям Всемирной Организации Здравоохранения (ВОЗ) 82% детей страдают от анемии различной степени выраженности. Низкий уровень гемоглобина и железодефицитные состояния различной этиологии приводят к нарушениям умственного и физического развития ребенка. К основным причинам возникновения анемии в детском возраста относят:
Потребность в железе различается у детей в зависимости от возраста, а по достижении периода пубертата коррелирует с половой принадлежностью. Терапия дефицитных анемий у детей при помощи сбалансированной диеты не всегда эффективна, поэтому специалисты предпочитают регуляцию при помощи медикаментов, гарантирующих поступление необходимой дозы микроэлементов в организм ребенка.
Анемии младенческого периода
Новорожденный ребенок появляется на свет с определенным запасом железа, полученным из организма матери в период внутриутробного развития. Сочетание несовершенства собственного кроветворения и быстрого физического роста приводят к физиологическому снижению уровня гемоглобина в крови у здоровых детей, родившихся в положенный срок, к 4-5 месяцу жизни, у недоношенных – к возрасту в 3 месяца.
Искусственное и смешанное вскармливание считаются факторами риска, повышающими вероятность развития анемии. Особенно стремительно развивается гемоглобиновая недостаточность при замене грудного молока и/или искусственных смесей коровьим, козьим молоком, кашами и прочими продуктами в период до 9-12 месяцев.
К симптомам анемии детей до года относят:
- бледность кожи, так как кожные покровы еще очень тонкие, наблюдается повышенная «прозрачность», «синюшность» кожи;
- беспокойство, беспричинный плач;
- нарушения сна;
- снижение аппетита;
- выпадение волос вне физиологических рамок смены волосяного покрова;
- частые срыгивания;
- низкая прибавка массы тела;
- отставание сначала в физическом, потом и в психоэмоциональном развитии, снижение интереса, невыраженность комплекса оживления и т. п.
Особенность детей этого возраста – способность к высокому (до 70%) усвоению железа из пищи, поэтому не во всех случаях анемии педиатры видят необходимость в назначении препаратов, ограничиваясь коррекцией рациона ребенка, переводом на полное грудное вскармливание, подбором соответствующей потребностям смеси-заменителя. При выраженной степени анемии назначаются препараты железа в возрастной дозировке, например, Феррум Лек или Мальтофер в виде сиропа капель.
При диагностировании выраженной степени анемии причины могут быть не в рационе питания, а в болезнях, патологиях и дисфункциях организма ребенка. Анемия может быть вызвана и наследственными заболеваниями, некоторые наследственные нарушения развития и заболевания характеризуются снижением концентрации железа, зритроцитопенией, недостаточностью системы кроветворения и т. п. При стойких низких показателях уровня гемоглобина необходимо обязательное обследование детей и коррекция первичного заболевания.
Анемия детей дошкольного возраста
Проведенное в 2010 году масштабное исследование выявило высокую частоту наличия железодефицитного типа анемии у дошкольников: каждый второй ребенок страдает от недостатка гемоглобина из-за пониженного уровня железа. В этиологии этого явления могут находиться различные факторы, однако наиболее распространенный – последствия нескорректированной анемии первого года жизни.
Второй фактор, провоцирующий анемию у дошкольников, часто сочетается с первым. Недостаточно сбалансированный рацион питания, нехватка белка (мясных продуктов) и витаминов (овощей) нередко объясняется нежеланием ребенка есть мясо и овощи, отдавая предпочтение полуфабрикатам и сладостям. Это исключительно вопрос воспитания и внимания родителей к здоровому рациону без предоставления альтернативных продуктов с раннего возраста, что также требует перевода членов семьи на рационально составленную диету.
В случае, когда питание соответствует возрастным нормам, а ребенок проявляет признаки анемии (бледность, сухость кожных покровов, быстрая утомляемость, сниженный аппетит, повышенная ломкость ногтевых пластин и т. п.), необходимо обследование у специалиста. Несмотря на то, что у 9 из 10 дошкольников с диагностированной анемией она обусловлена дефицитом железа, в 10% анемий причина находится в заболеваниях и патологиях (целиакия, лейкемия и т. д.).
Анемия у детей младшего школьного возраста
Нормы содержания гемоглобина в крови у детей 7-11 лет – 130 г/л. Проявления анемии в этом возрастном периоде нарастают постепенно. К признакам развивающегося малокровия относят, помимо симптомов анемии у дошкольников, снижение концентрации внимания, частые острые респираторно-вирусные и бактериальные заболевания, повышенную утомляемость, что может сказываться на результатах учебной деятельности.
Немаловажный фактор развития анемии у детей, посещающих общеобразовательные учреждения, – отсутствие возможности контроля за рационом питания. В данном возрастном периоде еще сохраняется достаточный уровень усвоения железа из поступающей в организм пищи (до 10%, снижаясь к возрасту взрослого до 3%), поэтому профилактикой и коррекцией железодефицитного типа анемии служит правильно организованный прием пищи с богатыми витаминами и микроэлементами блюдами в его основе.
Гиподинамия, ограниченность пребывания на свежем воздухе, предпочтение играм в доме, особенно с планшетами, смартфонами и т. п., диктующими длительное пребывание в статичном положении, также провоцируют анемию.
Анемия пубертатного периода
Подростковый период опасен развитием анемии прежде всего у девушек с началом менструаций, характеризующихся периодическим уменьшением гемоглобина с потерей крови. Второй фактор, провоцирующий начало анемичности у девочек-подростков, связан с концентрацией на собственной внешности, стремлению к соблюдению различных диет и уменьшению ежедневного рациона питания, исключения необходимых для здоровья продуктов.
Быстрые темпы роста, интенсивные занятия спортом, неправильное питание и анемии предыдущего периода также влияют на подростков обоего пола. К симптомам анемии подросткового периода относят голубой оттенок склеры глаз, изменение формы ногтей (чашеобразная форма ногтевой пластины), дисфункции пищеварительной системы, нарушения вкуса, обоняния.
Выраженные формы заболевания в подростковом периоде требуют терапии медикаментами. Изменение формулы крови отмечается, как правило, не ранее 10-12 дня после начала курса лечения, признаки клинического выздоровления при условии соблюдения назначений специалиста наблюдаются через 6-8 недель.
Причины анемии
Анемия характеризуется снижением концентрации гемоглобина и эритроцитов в единице крови. Основное назначение эритроцитов – участие в газообмене, транспорт кислорода и углекислого газа, а также питательных веществ и продуктов метаболизма к клетками и тканям для дальнейшей переработки.
Эритроцит наполнен гемоглобином, белком, придающим эритроциту и крови красный цвет. В состав гемоглобина входит железо, в связи с чем его нехватка в организме обуславливает высокую частоту железодефицитной разновидности анемии среди всех разновидностей данного состояния.
Выделяют три основных фактора развития анемии:
- острая или хроническая кровопотеря;
- гемолиз, разрушение эритроцитов;
- снижение продуцирования эритроцитов костным мозгом.
По разновидности факторов и причин выделяют следующие виды анемии:
Классификация анемичного состояния базируется на различных признаках, описывающих этиологию, механизмы развития заболевания, стадию анемии, диагностическим показателям.
Классификация по степени тяжести состояния
Степень тяжести анемии основывается на показателях анализа крови и зависит от возрастной, половой принадлежности и физиологического периода.
В норме у здорового взрослого мужчины показатели гемоглобина составляют 130-160 г/л крови, у женщины – от 120 до 140 г/л, в период гестации от 110 до 130 г/л.
Легкая степень диагностируется при снижении уровня концентрации гемоглобина до 90 г/л у обоих полов, при средней показатель соответствует диапазону от 70 до 90 г/л, тяжелая степень анемии характеризуется уменьшением уровня гемоглобина ниже границы в 70 г/л.
Классификация разновидностей по механизму развития состояния
В патогенезе анемии наблюдаются три фактора, которые могут воздействовать по отдельности или вместе:
- кровопотеря острого или хронического характера;
- нарушения системы кроветворения, продуцирования эритроцитов костным мозгом (железодефицитная, ренальная, апластическая анемия, дефицитные анемии при недостатке витамина В12 и/или фолиевой кислоты);
- усиленное разрушение эритроцитов до окончания срока функционирования (120 дней) вследствие генетических факторов, аутоиммунных заболеваний.
Классификация по цветовому показателю
Цветовой показатель служит индикатором насыщенности эритроцитов гемоглобином и рассчитывается по особой формуле в процесс анализа крови.
Гипохромную форму с ослабленной окраской эритроцитов диагностируют при цветовом показателе ниже 0,80.
Нормохромная форма, с цветовым показателем в пределах нормы, определяется диапазоном 0,80-1,05.
Гиперхромной форме, с чрезмерным насыщением гемоглобином, соответствует цветовой показатель выше 1,05.
Классификация по морфологическому признаку
Размер эритроцитов – важный показатель при диагностике причины развития анемии. Различные размеры эритроцитов могут указывать на этиологию и патогенез состояния. В норме эритроциты продуцируются с диаметром от 7 до 8,2 микрометра. Выделяют следующие разновидности на базе определения размера превалирующего количества эритроцитов в крови:
- микроцитарная, диаметр эритроцитов менее 7 мкм, указывает на высокую вероятность дефицита железа;
- нормоцитарная разновидность, размер красных кровяных телец от 7 до 8,2 мкм. Нормоцитоз – признак постгеммарогической формы;
- макроцитарная, с размером эритроцитов более 8,2 и менее 11 мкм, как правило, указывает на дефицит витамина В12 (пернициозная форма) или фолиевой кислоты;
- мегалоцитоз, мегалоцитарная (мегалобластная) форма, при которой диаметр эритроцитов более 11 мкм, соответствует тяжелым стадиям некоторых форм, нарушениям в формировании красных кровяных телец и т. п.
Классификация на основе оценки способности костного мозга к регенерации
Степень эритропоэза, способности красного костного мозга в формированию эритроцитов, оценивается по количественному показателю ретикулоцитов, клеток-предшественников или «незрелых» эритроцитов, что считается основным критерием при оценке способности тканей костного мозга к регенерации и является важным фактором для прогнозирования состояния пациента и выбора методов терапии. Нормальной концентрацией ретикулоцитов является показатель в 0,5-1,2% от общего количества эритроцитов на единицу крови.
В зависимости от уровня ретикулоцитов выделяют следующие формы:
- регенераторная, указывающая на нормальную способность костного мозга к восстановлению. Уровень ретикулоцитов 0,5-1,2%;
- гипорегенераторная, с концентрацией незрелых эритроцитов ниже 0,5%, что свидетельствует о пониженной способности костного мозга к самостоятельному восстановлению;
- гиперрегенераторная, показатель ретикулоцитов более 2%;
- апластическая анемия диагностируется при снижении концентрации незрелых эритроцитов менее 0,2% среди массы всех красных кровяных телец и является признаком резкого подавления способности к регенерации.
Железодефицитная анемия (ЖДА)
Железодефицитная форма составляет до 90% всех разновидностей анемичных состояний. Согласно исследованиям Всемирной Организации Здравоохранения, данной формой страдают один из 6 мужчин и каждая третья женщина в мире.
Гемоглобин – это сложное белковое соединение, имеющее в составе железо, способное к обратимой связи с молекулами кислорода, что является базой процесса транспортировки кислорода из легких в ткани организма.
Железодефицитная форма – это анемия гипохромная, с признаками микроцитоза, наличия в формуле крови эритроцитов с диаметром меньше нормального, что связано с недостаточностью железа, базового элемента для формирования гемоглобина, наполняющего полость эритроцита и придающего ему красный цвет.
Железо является жизненно важным микроэлементом, участвующим во многих процессах метаболизма, обмене питательных веществ, газообмене организма. В течение суток взрослый человек расходует 20-25 мг железа, при этом общий запас данного элемента в организме составляет около 4 г.
Причины развития ЖДА
К причинам развития данной формы состояния относят факторы различной этиологии.
Нарушения поступления железа:
- несбалансированный рацион питания, строгое вегетарианство без компенсации железосодержащих продуктов, голодание, диеты, прием медикаментов, наркотических и иных веществ, подавляющих чувство голода, нарушения аппетита в связи с заболеваниями физической или психоэмоциональной этиологии;
- социально-экономические причины недоедания, нехватки пищи.
Нарушения процесса всасывания, усвоения железа:
- заболевания желудочно-кишечного тракта (гастриты, колиты, язвенная болезнь желудка, резекция данного органа).
Дисбаланс расхода и поступления железа вследствие повышенной потребности организма:
- беременность, период лактации;
- возраст пубертатных скачков физического роста;
- хронические заболевания, провоцирующие гипоксию (бронхит, обструктивная болезнь легких, пороки сердца и прочие болезни сердечно-сосудистой системы и органов дыхания);
- заболевания, сопровождающиеся гнойно-некротическими процессами: сепсис, абсцессы тканей, бронхоэктатическая болезнь и т. д.
Потеря железа организмом, острая или хроническая посгемморагическая:
- при легочных кровотечениях (туберкулез, опухолевые образования в легких);
- при желудочно-кишечных кровотечениях, сопровождающих язвенную болезнь желудка, двенадцатиперстной кишки, раковые образования желудка и кишечника, выраженную эрозию слизистой ЖКТ, варикозы вен пищевода, прямой кишки, геморрой, глистная инвазия кишечника, неспецифический язвенный колит и другие;
- при маточных кровотечениях (обильные менструации, рак матки, шейки матки, миома, отслойка плаценты в гестационном периоде или в родах, внематочная беременность в период изгнания, родовые травмы матки и шейки);
- кровотечения с локализацией в почках (опухолевые образования в почках, туберкулезные изменения в почках);
- кровотечения, в том числе внутренние и скрытые, вследствие травм, потеря крови при ожогах, обморожениях, при плановых и экстренных хирургических вмешательствах и т. п.
Симптомы ЖДА
Клиническую картину железодефицитной формы составляют анемический и сидеропенический синдром, вызванные в первую очередь недостаточным газообменом в тканях организма.
К симптомам анемического синдрома относят:
- общее недомогание, хроническую усталость;
- слабость, неспособность переносить длительные физические и умственные нагрузки;
- синдром дефицита внимания, сложности с концентрацией, ригидность;
- раздражительность;
- головные боли;
- головокружения, иногда обмороки;
- сонливость и нарушения сна;
- одышка, учащенный темп сердцебиения как при физических и/или психоэмоциональных нагрузках, так и в состоянии покоя;
- черный цвет стула (при кровотечениях желудочно-кишечного тракта).
Сидеропенический синдром характеризуется следующими проявлениями:
- извращение вкусовых пристрастий, тяга к поеданию мела, глины, сырого мяса и т. п.;
- искажения обоняния, желание нюхать краску, бытовую химию, вещества с резким запахом (ацетон, бензин, стиральный порошок и т. п.);
- ломкость, сухость волосяного покрова, отсутствие блеска;
- белые пятна на ногтевых пластинах рук;
- сухая кожа, шелушение;
- бледность кожных покровов, иногда – голубизна склер;
- наличие хейлитов (трещин, «заед») в уголках губ.
На тяжелых стадиях ЖДА отмечаются неврологические симптомы: ощущения «мурашек», онемение конечностей, затруднение при глотании, ослабление контроля над мочевым пузырем и т. д.
Постановка диагноза ЖДА
Диагноз «железодефицитная анемия» основывается на данных внешнего осмотра, оценке результатов лабораторных анализов крови и инструментального обследования пациента.
При внешнем медицинском осмотре и сборе анамнеза обращают внимание на состояние кожных покровов, слизистых поверхностей рта, уголков губ, а также оценивают размер селезенки при пальпации.
Общий анализ крови при классической клинической картине ЖДА показывает снижение концентрации эритроцитов и гемоглобина относительно возрастных и половых норм, наличие эритроцитов разного размера (пойкилоцитоза), выявляет микроцитоз, присутствие, в тяжелых формах – преобладание красных кровяных телец с диаметром менее 7,2 мкм, гипохромную, слабо выраженную окраску эритроцитов, низкий цветовой показатель.
Результаты биохимического исследования крови при ЖДА имеют следующие показатели:
- пониженная относительно границ нормы концентрация ферритина, белка, выполняющего функцию депо железа в организме;
- низкий уровень сывороточного железа;
- повышенная железосвязывающая способность сыворотки крови.
Диагностика ЖДА не ограничивается выявлением дефицита железа. Для эффективной коррекции состояния после сбора анамнеза специалист при необходимости назначает инструментальные исследования с целью уточнения патогенеза заболевания. К инструментальным исследованиям в данном случае относят:
- фиброгастродуоденоскопию, исследование состояния слизистой пищевода, стенок желудка, двенадцатиперстной кишки;
- ультразвуковое исследование печени, почек, женских репродуктивных органов;
- колоноскопию, исследование стенок толстого кишечника;
- методы компьютерной томографии;
- рентгенологическое исследование легких.
Лечение анемии железодефицитной этиологии
В зависимости от стадии и патогенеза ЖДА выбирают терапию при помощи коррекции рациона питания, медикаментозный курс лечения, хирургическое вмешательство для устранения причин кровопотери или комбинацию методов.
Рацион лечебного питания при дефиците железа
Железо, поступающее в организм с пищей, подразделяют на гемовое, животного происхождения, и негемовое железо растительного происхождения. Гемовая разновидность усваивается значительно лучше и ее недостаток в питании, например, у вегетарианцев, приводит к развитию ЖДА.
К продуктам, рекомендованным для коррекции дефицита железа, относят следующие:
- гемовая группа в порядке убывания количества железа: говяжья печень, говяжий язык, крольчатина, индюшатина, гусиное мясо, говядина, некоторые сорта рыбы;
- негемовая группа: сушеные грибы, горох свежий, гречневая крупа, геркулес и овес, свежие грибы, абрикосы, груши, яблоки, сливы, черешня, свекла и т. д.
Несмотря на кажущееся высоким при изучении состава содержание железа в овощах, фруктах, продуктах растительного происхождения, усвояемость железа из них незначительна, 1-3% от общего объема, особенно сравнении с продуктами животного происхождения. Так, при употреблении говядины организм способен усвоить до 12% содержащегося в мясе необходимого элемента.
При коррекции ЖДА при помощи диеты следует увеличить содержание в рационе блюд, богатых витамином С и белком (мясным) и снизить употребление яиц, поваренной соли, напитков с кофеином и продуктов, богатых кальцием из-за влияния на процесс усвоения пищевого железа.
Медикаментозная терапия
При средней и тяжелой форме лечебная диета комбинируется с назначением лекарственных препаратов-поставщиков железа в легкоусвояемой форме. Медикаменты различаются по типу соединения, дозировке, форме выпуска: таблетки, драже, сиропы, капли, капсулы, растворы для инъекций.
Препараты для перорального применения принимают за час до еды или через два часа после из-за особенностей всасывания железа, при этом в качестве жидкости, облегчающей проглатывание, не рекомендуется использовать кофеинсодержащие напитки (чай, кофе), так как это ухудшает усвоение элемента. Интервал между приемом доз препаратов должен составлять не менее 4-х часов. Самостоятельное назначение медикаментов может вызвать как побочные последствия от неправильно подобранной формы или дозировки, так и отравление железом.
Дозировку препаратов и форму выпуска определяет специалист, ориентируясь на возраст, стадию заболевания, причины состояния, общую клиническую картину и индивидуальные особенности пациента. Дозы могут быть скорректированы в процессе курса лечения по результатам промежуточных или контрольных анализов крови и/или самочувствия пациента.
Препараты железа в курсе лечения принимают от 3-4 недель до нескольких месяцев с периодическим контролем уровня гемоглобина.
Среди препаратов-поставщиков железа, принимаемых перорально, выделяют медикаменты с двух- и трехвалентной формой железа. На данный момент, согласно исследованиям, двухвалентное железо считается более предпочтительной формой для приема внутрь из-за более высокой способности усваиваться в организме и щадящего воздействия на желудок.
Для детей выпускают железосодержащие средства в виде капель и сиропов, что обуславливается как возрастными особенностями приема препаратов, так и более коротким курсом терапии, чем у взрослых, из-за повышенной усваиваемости железа, поступающего с пищей. При возможности приема капсул, драже и таблеток, а также при длительных курсах следует отдавать предпочтение твердым формам лекарственных средств, содержащих железо, так как жидкие при пролонгированном употреблении могут оказывать негативное воздействие на зубную эмаль и вызывать ее потемнение.
К наиболее популярным таблетированным формам относят следующие медикаменты: Ферроплекс, Сорбифер, Актиферрин, Тотема (двухвалентная форма железа) и Мальтофер, Ферростат, Феррум Лек с трехвалентным железом.
Пероральные формы комбинируют с приемом витамина С (аскорбиновой кислоты) в дозировке, назначаемой врачом, для лучшего всасывания.
Внутримышечные и внутривенные инъекции препаратов железа назначаются в ограниченных ситуациях, таких, как:
- тяжелая стадия анемии;
- неэффективность курса приема пероральных форм препаратов;
- наличие специфических заболеваний желудочно-кишечного тракта, при которых прием пероральных форм может ухудшить состояние пациента (при острых гастритах, язвенной болезни желудка, двенадцатиперстной кишки, неспецифическом язвенном колите, болезни Крона и т. п.);
- при индивидуальной непереносимости пероральных форм железосодержащих препаратов;
- в ситуациях необходимости экстренного насыщения организма железом, например, при значительной кровопотере вследствие травмы или перед хирургическим вмешательством.
Введение препаратов железа внутривенно и внутримышечно может повлечь реакцию непереносимости, ввиду чего подобный курс терапии проводится исключительно под контролем специалиста в стационарных или клинических условиях. К побочным негативным последствиям внутримышечного введения железосодержащих жидкостей относят отложение гемосидерина подкожно в месте инъекции. Темные пятна на кожных покровах в местах введения препаратов могут сохраняться от полутора до 5 лет.
Железодефицитная анемия хорошо поддается медикаментозной терапии при условии соблюдении назначенной дозы и продолжительности курса лечения. Однако если в этиологии состояния лежат выявлены первичные серьезные заболевания и нарушения, терапия будет носить симптоматический характер и иметь кратковременный эффект.
Для устранения таких причин, как внутренние кровотечения, при геморрагической форме железодефицитную анемию лечат хирургическими методами. Оперативное вмешательство позволяет устранить основной фактор острого или хронического кровотечения, остановить кровопотерю. При внутренних кровотечениях желудочно-кишечного тракта применяют фиброгастродуоденоскопические методы или колоноскопию для выявления области кровотечения и мер по его прекращению, например, отсечения полипа, коагуляции язвы.
При внутренних кровотечениях органов брюшины и репродуктивных органов у женщин используют лапароскопический метод вмешательства.
К методам экстренного лечения относят переливание донорской эритроцитарной массы для быстрого восстановления уровня концентрации эритроцитов и гемоглобина на единицу крови.
Профилактикой железодефицитной формы считается сбалансированный рацион питания и своевременные диагностические и лечебные мероприятия для сохранения здоровья.
Анемия при дефиците кобаламина или витамина В12
Дефицитарные формы не ограничиваются железодефицитной анемией. Пернициозная анемия – это состояние, возникающее на фоне нарушения всасывания , его недостаточного поступления, повышенного расхода, отклонений в синтезе защитного белка или патологий печени, препятствующих накоплению и хранению кобаламина. В птогенезе данной формы отмечают также частую комбинацию с дефицитом фолиевой кислоты.
Среди причин данной дефицитной формы выделяют следующие:
В клиническую картину дефицита витамина В12 и фолиевой кислоты входят анемический, желудочно-кишечный и невралгический синдромы.
В особенности анемического симптомокомплекса при данном типе дефицитов входят такие специфические симптомы, как желтушность кожных покровов и склер и повышение артериального давления. Остальные проявления характерны в том числе для ЖДА: слабость, утомляемость, головокружения, одышка, ускоренное сердцебиение (ситуативно), тахикардия и т. д.
В проявления, связанные с функционированием желудочно-кишечного тракта, включают следующие симптомы атрофии слизистых ЖКТ и ротовой полости:
- красный, «глянцевый» язык, нередко с жалобами на ощущение жжения его поверхности;
- явления афтозного стоматита, изъязвления слизистой поверхности ротовой полости;
- нарушения аппетита: снижение вплоть до полного отсутствия;
- чувство тяжести в желудке после приема пищи;
- снижение массы тела пациента в ближайшем анамнезе;
- нарушения, затруднения в процессе дефекации, запоры, боль в прямой кишке;
- гепатомегалия, увеличение печени в размерах.
Невралгический синдром при дефиците витамина В12 состоит из следующих проявлений:
- ощущение слабости в нижних конечностях при выраженной физической нагрузке;
- онемение, покалывание, «мурашки» на поверхности рук и ног;
- снижение периферической чувствительности;
- атрофия мышечной ткани ног;
- судорожные проявления, мышечные спазмы и т. д.
Диагностика дефицита кобаламина
Диагностические мероприятия включают общий медицинский осмотр пациента, сбор анамнеза, лабораторные исследования крови и, при необходимости, инструментальные методы обследования.
При общем анализе крови отмечают следующие изменения:
- пониженный относительно границ возрастной нормы уровень содержания эритроцитов и гемоглобина;
- гиперхромию, повышение цветового показателя окраски эритроцитов;
- макроцитоз эритроцитов, превышение их размеров в диаметре более 8,0 мкм;
- пойкилоцитоз, наличие эритроцитов разного размера;
- лейкопению, недостаточную концентрацию лейкоцитов;
- лимфоцитоз, превышение границ норм уровня лимфоцитов в крови;
- тромбоцитопению, недостаточное количество тромбоцитов на единицу крови.
Исследования образцов крови методом биохимии выявляют гипербилирубинемию и недостаточность витамина В12.
Для диагностики наличия и степени выраженности атрофии слизистых оболочек желудка и кишечника, а также для выявления возможных первичных заболеваний используют инструментальные методы обследования пациентов:
- фиброгастродуоденоскопическое исследование;
- анализ биопсийного материала;
- колоноскопия;
- ирригоскопия;
- УЗИ печени.
Методы лечения
В большинстве случаев В12-дефицитная анемия требует госпитализации или лечения в условиях стационара. Для терапии в первую очередь назначают рацион питания с продуктами, насыщенными кобаламином и фолиевой кислотой (печень, говядина, скумбрия, сардины, треска, сыр и т. п.), во вторую используют медикаментозную поддержку.
При наличии неврологической симптоматики назначаются инъекции Цианкобаламина внутримышечно в повышенной дозе: 1000 мкг ежедневно до исчезновения неврологических признаков дефицита. В дальнейшем дозировка снижается, однако, при диагнозе вторичной этиологии, прием препаратов чаще всего назначается на пожизненной основе.
После выписки из лечебного учреждения пациент обязан проходить регулярные профилактические осмотры у терапевта, гематолога и гастролога.
Апластическая анемия: симптомы, причины, диагностика, лечение
Апластическая анемия может быть как врожденным, так и приобретенным заболеванием, развивающимся под воздействием внутренних и внешних факторов. Само состояние возникает вследствие гипоплазии костного мозга, снижения способности продуцировать клетки крови (эритроциты, лейкоциты, тромбоциты, лимфоциты).
Причины развития апластической формы
При апластической, гипопластической формах анемии причины возникновения подобного состояния могут быть следующие:
- дефект стволовых клеток;
- подавление процесса гемопоэза (кроветворения);
- недостаточность факторов стимуляции гемопоэза;
- иммунные, аутоиммунные реакции;
- недостаточность железа, витамина В12 или их исключение из процесса гемопоэза вследствие нарушений функций кроветворных тканей и органов.
К развитиям нарушений, провоцирующих апластическую или гипопластическую форму, относят следующие факторы:
- наследственные заболевания и генетические патологии;
- прием некоторых медикаментов из групп антибиотиков, цитостатитков, нестероидных противовоспалительных препаратов;
- отравление химическими веществами (бензолы, мышьяк и т. п.);
- инфекционные заболевания вирусной этиологии (парвовирус, вирус иммунодефицита человека);
- аутоиммунные нарушения (системная красная волчанка, ревматоидный артрит);
- выраженные дефициты кобаламина и фолиевой кислоты в рационе питания.
Несмотря на обширный список причин заболевания, в 50% случаев патогенез апластической формы остается невыявленным.
Клиническая картина
Выраженность панцитопении, снижения количества базовых видов клеток крови, определяет степень тяжести проявления симптомов. К клинической картине апластической формы относят следующие признаки:
- тахикардию, учащенное сердцебиение;
- бледность кожи, слизистых;
- головные боли;
- повышенную усталость, сонливость;
- одышку;
- отеки нижних конечностей;
- кровоточивость десен;
- петехиальную сыпь в виде небольших красных пятен на кожных покровах, склонность к легкому образованию синяков;
- частые острые инфекции, хронические заболевания как следствие снижения общего иммунитета и лейкоцитарной недостаточности;
- эрозии, язвы на внутренней поверхности полости рта;
- желтушность кожи, склер глаз как признак начавшегося поражения печени.
Диагностические процедуры
Для установления диагноза используют лабораторные методы исследования различных биологических жидкостей и тканей и инструментальное обследование.
При общем анализе крови отмечается пониженное количество эритроцитов, гемоглобина, ретикулоцитов, лейкоцитов, тромбоцитов при соответствии норме цветовому показателю и содержанию гемоглобина в эритроцитах. В результатах биохимического исследования отмечаются повышение сывороточного железа, билирубина, лактатдегидрогеназы, насыщение трансферрина железом на 100% от возможного.
Для уточнения диагноза проводят гистологическое исследование материала, изымаемого из костного мозга при пункции. Как правило, по результатам исследования отмечается недоразвитие всех ростков и замещение костного мозга жировым.
Лечение апластической формы
Анемия данной разновидности не подлежит лечению при помощи коррекции рациона. В первую очередь больному апластической анемией назначают выборочный или комбинированный прием препаратов следующих групп:
- иммунодепрессанты;
- глюкокортикостероиды;
- иммуноглобулины антилимфоцитарного и антитромбоцитарного действия;
- антриметаболические препараты;
- стимуляторы продукции эритроцитов стволовыми клетками.
При неэффективности терапии лекарственными препаратами назначаются немедикаментозные методики лечения:
- трансплантация костного мозга;
- переливание эритроцитной, тромбоцитной массы;
- плазмафорез.
Апластическая анемия сопровождается снижением общего иммунитета вследствие недостаточности лейкоцитов, поэтому в дополнение к общей терапии рекомендовано асептическое окружение, антисептическая обработка поверхностей, отсутствие контакта с носителями инфекционных заболеваний.
При недостаточности перечисленных методов лечения больному назначают операцию спленэктомии, удаление селезенки. Так как именно в данном органе происходит распад эритроцитов, его удаление позволяет улучшить общее состояние пациента и замедлить развитие заболевания.
Анемия: способы профилактики
Наиболее распространенная форма заболевания – железодефицитная анемия – подлежит профилактике при помощи сбалансированного питания с увеличением количества железосодержащих продуктов в критические периоды. Важным фактором является также наличие в продуктах питания витамина С, кобаламина (витамина В12), фолиевой кислоты.
При нахождении в группе риска развития данной формы анемии (вегетарианство, возрастные периоды роста, беременность, лактация, недоношенность у младенцев, обильные менструальные кровотечения, хронические и острые заболевания) рекомендовано регулярное медицинское обследование, анализ крови на количественные и качественные показатели гемоглобина, эритроцитов и дополнительный прием препаратов в соответствии с назначением специалистов.